L'ostéochondrose est une maladie chronique dégénérative-dystrophique qui se développe sous l'influence de nombreux facteurs assez disparates. Initialement, des changements pathologiques se produisent dans le nucleus pulposus (le contenu interne du disque intervertébral), puis ils se propagent à l'anneau fibreux (l'enveloppe externe du disque) et à d'autres éléments du segment de mouvement spinal (SDS). Cela peut être une conséquence du processus de vieillissement naturel du corps, ou cela peut se produire dans le contexte de blessures, de charges accrues sur la colonne vertébrale et d'autres causes. Dans tous les cas, l'ostéochondrose n'est que la première étape de la destruction du disque intervertébral, et si elle n'est pas traitée, des saillies et des hernies se forment, qui nécessitent souvent une ablation chirurgicale.
Le disque intervertébral est une formation de cartilage qui sépare les corps vertébraux et agit comme un amortisseur.
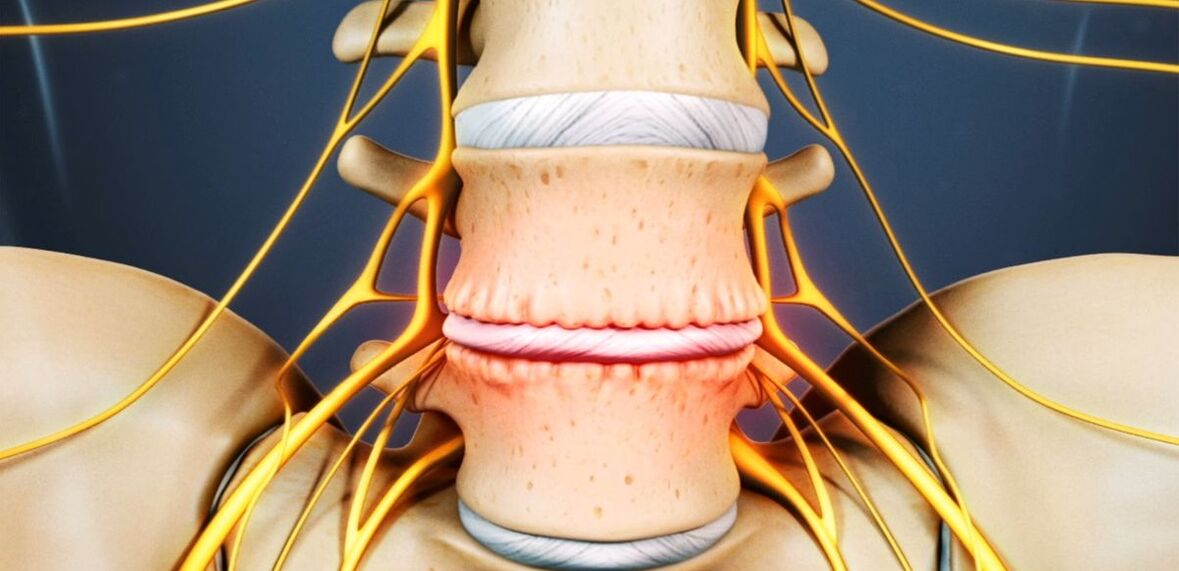
Ostéochondrose des lombaires: qu'est-ce que c'est
De l'ostéochondrose souffre de 48 à 52% des personnes. Et l'ostéochondrose de la colonne lombaire est la plus courante. La maladie peut toucher n'importe lequel des disques intervertébraux du rachis lombo-sacré, plusieurs d'entre eux, voire tous. Le plus souvent, les disques L5-S1, L4-L5 souffrent, moins souvent L3-L4. Les disques lombaires supérieurs (L3-L2 et L2-L1) sont beaucoup moins touchés.
La prévalence de l'ostéochondrose lombaire est due au fait que la plus grande charge dans l'exécution de tout travail physique, en particulier soulever et porter des poids, marcher, courir, s'asseoir tombe sur le bas du dos. Le rachis lombaire est composé de 5 vertèbres, beaucoup plus grandes que les vertèbres thoraciques et cervicales. En conséquence, les disques intervertébraux qui les séparent sont de plus grande taille. Normalement, la région lombaire présente une légère courbure antérieure (lordose physiologique). C'est la dernière partie mobile de la colonne vertébrale et est adjacente au sacrum fixe, on parle donc le plus souvent d'ostéochondrose lombo-sacrée.
Si auparavant l'ostéochondrose était considérée comme une maladie liée à l'âge, aujourd'hui ses premières manifestations peuvent déjà être observées à l'âge de 15-19 ans. Parmi les trentenaires, déjà 1, 1% des personnes souffrent de symptômes sévères de modifications dégénératives-dystrophiques des disques intervertébraux. Et chez les représentants du groupe d'âge plus âgé (à partir de 59 ans), les manifestations cliniques de la maladie sont déjà présentes chez 82, 5%. Dans le même temps, l'incidence de la pathologie continue de croître régulièrement, ce qui est largement dû non seulement à une augmentation de l'âge moyen de la population du pays, mais également à des changements de mode de vie qui ne sont pas pour le mieux.
Raisons du développement
Aujourd'hui, il n'y a toujours pas de consensus sur l'étiologie des maladies dégénératives de la colonne vertébrale. Néanmoins, la théorie principale de leur développement est involutive. Selon elle, l'ostéochondrose est une conséquence de dommages antérieurs au disque intervertébral et aux structures osseuses de la colonne vertébrale, ainsi que de l'apparition de processus inflammatoires et autres. La théorie suggère que les changements dégénératifs sont génétiquement prédéterminés et, en fait, inévitables. Et leur manifestation clinique, en particulier chez les personnes jeunes et d'âge moyen, est due à l'influence de divers facteurs endogènes et exogènes.
Ainsi, le développement de l'ostéochondrose du rachis lombaire est facilité par :
- travail physique lourd, particulièrement associé au levage de charges lourdes;
- mode de vie sédentaire et sédentaire;
- toute blessure au dos, y compris les ecchymoses ;
- en surpoids;
- Troubles métaboliques;
- violations de la posture, déformation de la colonne vertébrale;
- pieds plats et autres pathologies du pied ;
- grossesse, surtout grossesse multiple.

Pathogénèse
Quelles que soient les causes, la dégénérescence du disque intervertébral se produit lorsque l'intensité des processus de catabolisme (clivage et oxydation des molécules) des protéines matricielles commence à dépasser la vitesse de leur formation. L'un des points clés de ce processus est la malnutrition des disques intervertébraux.
Comme ils, comme la plupart des cartilages chez un adulte, n'ont pas d'apport sanguin direct, car ils sont dépourvus de vaisseaux sanguins, l'apport de nutriments et l'élimination des produits métaboliques se font par diffusion avec compression et relaxation séquentielles du disque pendant mouvement. La structure principale qui alimente le disque est constituée des plaques d'extrémité situées sur ses surfaces supérieure et inférieure.
À elles seules, les plaques d'extrémité sont une bicouche formée de cellules de cartilage et de tissu osseux. En conséquence, le côté cartilagineux ils sont adjacents au disque et l'os - aux corps vertébraux. Ils se distinguent par une perméabilité suffisamment bonne, qui assure l'échange de substances entre les cellules, la substance intercellulaire du disque et les vaisseaux sanguins passant dans les corps vertébraux. Au fil des ans, en particulier avec l'impact négatif de facteurs externes et internes, la structure des plateaux vertébraux change et leur apport sanguin diminue, ce qui entraîne une diminution de l'intensité du métabolisme dans le disque intervertébral. En conséquence, sa capacité à produire une nouvelle matrice est réduite, ce qui entraîne une diminution progressive de sa densité avec l'âge.
Au niveau moléculaire, cela s'accompagne de :
- une diminution du taux de diffusion des nutriments et des produits métaboliques;
- diminution de la viabilité cellulaire;
- accumulation de produits de décomposition cellulaire et de molécules matricielles altérées ;
- une diminution de la production de protéoglycanes (composés de haut poids moléculaire responsables de la formation de nouvelles cellules cartilagineuses et qui sont les principales sources de synthèse des chondroïtines sulfates) ;
- dommages à l'échafaudage de collagène.
Conséquences possibles
À la suite des changements en cours, le disque intervertébral est déshydraté et le nucleus pulposus perd sa capacité à répartir correctement les charges qui lui incombent. Par conséquent, la pression à l'intérieur du disque devient inégale et, par conséquent, l'anneau fibreux à plusieurs endroits subit une surcharge et une compression. Comme cela se produit à chaque mouvement d'une personne, l'anneau est régulièrement soumis à une pression mécanique. Cela conduit à des changements défavorables dans celui-ci.
De plus, une diminution de la hauteur et de l'élasticité du disque entraîne souvent des modifications compensatoires des corps vertébraux adjacents. Des excroissances osseuses appelées ostéophytes se forment à leur surface. Ils ont tendance à augmenter de taille avec le temps et même à fusionner les uns avec les autres, excluant la possibilité de mouvements dans le PDS affecté.
Du fait que la malnutrition provoque des dommages au squelette de collagène, sous l'influence de la pression du nucleus pulposus à certains endroits, la structure normale des fibres formant l'anneau fibreux est perturbée. En l'absence d'intervention, cela finit par provoquer des fissures et des cassures. Progressivement, de plus en plus de fibres de l'anneau fibreux au site d'application de la pression sont déchirées, ce qui conduit à sa saillie. Ceci est particulièrement facilité par des charges accrues sur la colonne vertébrale. Et comme la région lombaire assume la charge principale lors des mouvements et de toute activité physique, elle en souffre le plus souvent.
La saillie du disque intervertébral sans rupture définitive de l'anneau fibreux et avec la taille de sa base supérieure à la partie saillante est appelée saillie. Avec sa rupture complète à un endroit ou à un autre, une hernie intervertébrale est diagnostiquée.
Avec la destruction d'une partie des fibres de l'anneau fibreux, la pression dans le disque diminue progressivement, ce qui entraîne une diminution de la tension et des fibres elles-mêmes. Cela conduit à une violation de sa fixation et, par conséquent, à une mobilité pathologique du segment de mouvement de la colonne vertébrale affecté.
Le segment moteur vertébral (SMS) est une unité structurelle et fonctionnelle de la colonne vertébrale formée par le disque intervertébral, les corps vertébraux adjacents, leurs facettes articulaires, les ligaments et les muscles attachés à ces structures osseuses.
Le fonctionnement normal de la colonne vertébrale n'est possible qu'avec le bon fonctionnement du PDS.
Symptômes de l'ostéochondrose de la colonne lombaire
La maladie peut être asymptomatique pendant longtemps, puis commencer à se manifester par un léger inconfort dans la région lombaire, gagnant progressivement en force. Mais dans certains cas, l'ostéochondrose du lombaire commence de manière aiguë, provoquant immédiatement un puissant syndrome douloureux. Dans la plupart des cas, les premiers signes de pathologie apparaissent après 35 ans.
Le mal de dos est le principal symptôme de la maladie. Il peut être de caractère différent et être à la fois douloureux et terne, et aigu, constant ou épisodique. Mais fondamentalement pour la pathologie, en particulier dans les premiers stades de développement, l'alternance de périodes d'exacerbation et de rémission est caractéristique, et l'hypothermie ou la levée d'un objet lourd, ou un mouvement brusque et infructueux peuvent provoquer une nouvelle détérioration du bien-être.
La douleur s'accompagne souvent d'une sensation d'engourdissement et de tension dans les muscles du dos. Ils sont aggravés par l'effort physique, les mouvements brusques, le fait de soulever des objets lourds, de se pencher et même de tousser et d'éternuer.
Si, en raison de l'instabilité des corps vertébraux, la racine nerveuse s'étendant de la moelle épinière est pincée par l'une ou l'autre structure anatomique, cela conduira au développement de troubles neurologiques appropriés. Leurs principales manifestations sont :
- élancements, fortes douleurs irradiant vers le sacrum, les fesses, les membres inférieurs ou le périnée ;
- troubles de la sensibilité de gravité variable;
- restrictions de mobilité, boiterie;
- faiblesse des muscles innervés par le nerf pincé.
Dans la colonne lombaire, la moelle épinière se termine au niveau de 1 à 2 vertèbres et passe dans la queue de cheval dite, formée par une accumulation de racines vertébrales. De plus, chacun d'eux est responsable non seulement de l'innervation des muscles, mais également d'organes spécifiques du petit bassin, de sorte qu'une compression prolongée peut perturber le travail de l'organe correspondant. Cela peut entraîner le développement de l'impuissance, de l'infertilité, des maladies gynécologiques, des hémorroïdes et d'autres troubles.
Le tableau clinique de l'ostéochondrose de la colonne lombaire, en particulier avec un parcours long et la survenue d'une compression des racines vertébrales, dépend en grande partie du niveau de la lésion, c'est-à-dire du disque particulier qui a subi des modifications dégénératives-dystrophiques.
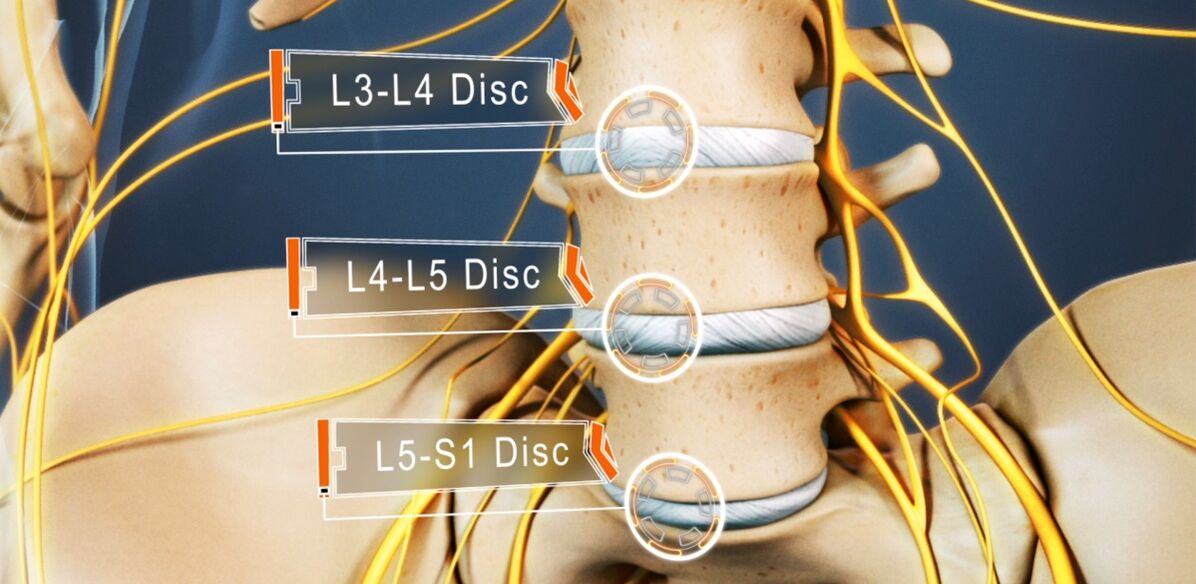
- La défaite du disque L3-L4 - la douleur est donnée aux parties antéro-internes de la cuisse, du bas de la jambe et de l'intérieur de la cheville. Cela s'accompagne d'une diminution de la sensibilité de la face antérieure de la cuisse, d'une diminution de la sévérité ou de la perte du réflexe rotulien, ainsi que d'une diminution de la force du muscle quadriceps.
- La défaite du disque L4-L5 - la douleur est donnée de la partie supérieure des fesses aux parties extérieures de la cuisse et du bas de la jambe. Moins fréquemment, cela s'accompagne de la propagation de la douleur à l'arrière des pieds, y compris 1 à 3 doigts. Dans ces zones, il y a une diminution de la sensibilité et de la faiblesse musculaire. Parfois, une hypotrophie et une extension incomplète du gros orteil se développent.
- Dommages au disque L5-S1 - la douleur commence dans la zone médiane des fesses et descend jusqu'au talon le long de la surface postérieure ou postérieure de la cuisse et du bas de la jambe et peut capturer le bord externe du pied, comme 4-5 doigts. Dans ces zones des membres inférieurs, il y a une diminution de la sensibilité, et le gastrocnémien et le grand fessier diminuent souvent de taille, ce qui s'accompagne de leur faiblesse. Si la racine rachidienne passant au niveau de ce PDS est atteinte, une diminution ou une perte des réflexes achilléens et plantaires peut être observée.
Les disques L1-L2 et L2-L3 sont rarement affectés.
La douleur qui accompagne la maladie restreint une personne et réduit considérablement la qualité de sa vie. Puisqu'ils persistent longtemps et se reproduisent régulièrement, sinon constamment présents, cela ne peut qu'affecter l'état psycho-émotionnel. En conséquence, plus de la moitié des patients présentent des signes de stress émotionnel chronique, de troubles dépressifs, etc.
Diagnostique
S'il y a des signes d'ostéochondrose de la colonne lombaire, vous devez contacter un neurologue ou un vertébrologue. Tout d'abord, le médecin recueille une anamnèse, qui consiste à clarifier la nature des plaintes, les caractéristiques de la douleur, les conditions de leur apparition et de leur réduction, les caractéristiques de la vie professionnelle d'une personne, etc.
La deuxième étape du diagnostic, réalisée dans le cadre de la première consultation avec un médecin, est un examen physique. Au cours de celle-ci, le médecin évalue l'état de la peau, la posture, la profondeur des courbes physiologiques de la colonne vertébrale, la présence de sa courbure, etc. L'état des muscles entourant la colonne vertébrale, appelés paravertébraux, est nécessairement évalué, car ils sont souvent douloureuses et trop tendues, ce qui est une réaction réflexe du corps à l'inflammation et à la douleur discogène.
Déjà sur la base des données obtenues lors de l'examen et de l'interrogatoire du patient, le neurologue peut suspecter la présence d'ostéochondrose du rachis lombaire. Mais pour exclure d'éventuelles pathologies concomitantes, ainsi que pour confirmer le diagnostic et déterminer avec précision le niveau de dommage, la gravité des modifications dégénératives-dystrophiques du disque intervertébral et l'implication des structures osseuses, des méthodes de diagnostic en laboratoire et instrumentales sont nécessaires.

Diagnostic de laboratoire
Les analyses de diverses natures ne sont pas décisives dans le diagnostic d'ostéochondrose du rachis lombaire. Ils visent davantage à évaluer le degré du processus inflammatoire et à détecter les troubles concomitants.
Ainsi, ils peuvent être affectés :
- UAC ;
- OAM ;
- test sanguin pour le niveau de sucre;
- chimie sanguine.
Diagnostic instrumental
Tous les patients suspects d'ostéochondrose de la colonne lombaire présentent :
- radiographie de la colonne lombaire en deux projections - vous permet de déterminer la structure des structures osseuses, de détecter les anomalies, les ostéophytes formés, les modifications des articulations facettaires, etc. ;
- CT - vous permet de détecter les modifications des structures osseuses à des stades de développement plus précoces que les rayons X, ainsi que d'identifier les signes indirects d'ostéochondrose;
- L'IRM est la meilleure méthode pour diagnostiquer les modifications pathologiques des formations cartilagineuses et d'autres structures des tissus mous, ce qui permet de détecter les moindres modifications des disques intervertébraux, des ligaments, des vaisseaux sanguins et de la moelle épinière et d'évaluer avec précision leur gravité et les risques potentiels.
De plus, il peut être recommandé de :
- densitométrie - une méthode de détermination de la densité osseuse, qui permet de diagnostiquer l'ostéoporose, particulièrement fréquente chez les personnes âgées;
- myélographie - vous permet d'évaluer l'état des voies CSF de la moelle épinière et le degré d'endommagement du disque en saillie, ce qui est particulièrement important en présence d'une hernie intervertébrale déjà formée de la colonne lombaire.
Traitement de l'ostéochondrose lombaire
Lors du diagnostic d'ostéochondrose, en règle générale, tous les patients se voient initialement prescrire un traitement conservateur, à condition qu'il n'y ait pas de déficit neurologique prononcé et progressif. Mais son personnage est sélectionné strictement individuellement.
Étant donné que la maladie est chronique et que les capacités de régénération des disques intervertébraux sont extrêmement limitées, en particulier avec des changements dégénératifs-dystrophiques prononcés, les principaux objectifs du traitement sont d'arrêter leur progression ultérieure et d'éliminer les symptômes qui perturbent le patient. Par conséquent, le traitement est toujours complexe et comprend :
- pharmacothérapie;
- thérapie manuelle;
- physiothérapie;
- thérapie par l'exercice.
Dans la période aiguë, il a été démontré que les patients limitent leur activité physique ou même adhèrent au repos au lit pendant 1 à 2 jours. Cela aidera à détendre les muscles et à réduire la pression à l'intérieur du disque. Si vous devez vous asseoir, marcher ou faire un travail physique pendant une longue période, vous devez porter un corset lombaire stabilisateur.

Après la fin de la période aiguë et pendant la rémission de la maladie, au contraire, il est important de bouger le plus possible, mais avec prudence et en excluant un stress accru sur le bas du dos. Les patients devront acquérir les compétences nécessaires pour s'asseoir correctement, soulever des objets du sol, porter de lourdes charges, car tout cela affecte l'évolution de la pathologie. Il est important d'éviter les inclinaisons et les mouvements brusques, de soulever quelque chose du sol ou des surfaces basses, après avoir plié les genoux et de ne pas se pencher. Vous ne devez vous asseoir que le dos droit sur une chaise qui soutient bien votre dos. De plus, lors d'un travail sédentaire, il est important de faire régulièrement des pauses pour un court entraînement. Il est important d'éviter les chutes, les sauts, la course rapide et l'hypothermie.
Avec l'ostéochondrose, il est important de maintenir le poids corporel dans des limites optimales, et pour l'obésité, un régime et des exercices physiques adaptés à l'état du patient sont indiqués, car l'excès de poids crée une charge accrue sur le bas du dos et provoque une progression plus rapide des changements pathologiques dans les disques.
En moyenne, le traitement conservateur est généralement conçu pour une durée de 1 à 3 mois, bien qu'il puisse durer plus longtemps. Mais même après avoir terminé le cours principal prescrit par le médecin, il sera nécessaire de continuer à prendre un certain nombre de médicaments, d'exercer une thérapie et de suivre les recommandations concernant le mode de vie.
Thérapie médicale
Les principaux composants de la pharmacothérapie sont des médicaments sélectionnés individuellement dans le groupe des AINS. Lors de leur choix, le médecin tient compte non seulement de la gravité du syndrome douloureux et de l'évolution du processus inflammatoire, mais également de la nature des maladies concomitantes, en particulier du tube digestif, car les AINS à usage prolongé peuvent nuire à l'état de leur muqueuses et provoquer une exacerbation de diverses pathologies du système digestif.
Il est nécessaire d'utiliser des AINS pour les douleurs aiguës dans le bas du dos et immédiatement après leur apparition. De préférence dans 1-2 jours. Selon la gravité de l'état du patient, ils peuvent être administrés par voie intramusculaire, sous forme de suppositoires rectaux, d'agents locaux et sous forme orale. La durée d'admission ne doit pas dépasser 2 semaines. À l'avenir, un médicament sélectionné individuellement est pris à la demande, mais en essayant d'éviter une utilisation fréquente.
Récemment, la préférence est plus souvent donnée aux médicaments, en tant qu'ingrédient actif, qui comprennent des inhibiteurs sélectifs de la cyclooxygénase-2.
En outre, les patients se voient prescrire des médicaments des groupes suivants:
- relaxants musculaires - aident à détendre les muscles trop tendus et réduisent ainsi les maux de dos;
- chondroprotecteurs - améliorent le déroulement des processus métaboliques dans le disque intervertébral (particulièrement efficaces lorsqu'ils sont lancés aux premiers stades du développement de l'ostéochondrose lombaire);
- Vitamines B - contribuent à l'amélioration de la conduction nerveuse;
- antidépresseurs et anxiolytiques - utilisés pour l'ostéochondrose à long terme, qui a conduit à la dépression, à la fatigue chronique et à d'autres troubles psychologiques.
Avec des douleurs très intenses, en particulier d'origine neurologique, des blocages thérapeutiques sont effectués. Ils impliquent l'introduction d'anesthésiques en association avec des corticostéroïdes à des points proches du nerf comprimé, ce qui entraîne une élimination rapide de la douleur. Mais la procédure ne peut être effectuée que dans un établissement médical par des agents de santé spécialement formés, car elle est associée à un risque de complications.
Thérapie manuelle
La thérapie manuelle permet non seulement d'améliorer la qualité de la circulation sanguine dans la zone d'influence, mais également de réduire considérablement la gravité et la durée de la douleur dans l'ostéochondrose. Il soulage efficacement les tensions musculaires et vous permet d'éliminer les blocages fonctionnels, ce qui augmente considérablement la mobilité dans le SMS affecté.
De plus, grâce à une thérapie manuelle bien menée, il est possible non seulement d'augmenter la distance entre les vertèbres, de les remettre dans leur position anatomiquement correcte, mais aussi de libérer les racines nerveuses comprimées. En conséquence, la douleur est rapidement éliminée et les troubles neurologiques disparaissent. Il réduit également le risque de complications et de troubles du travail des organes internes.
Les propriétés positives supplémentaires de la thérapie manuelle améliorent l'humeur, renforcent l'immunité, activent les mécanismes de récupération naturels du corps et augmentent l'efficacité. Habituellement, après la 1ère séance, il y a une amélioration notable du bien-être et, à l'avenir, l'effet devient plus prononcé. En règle générale, le cours se compose de 8 à 15 séances et il est important de le terminer jusqu'au bout, même avec une normalisation complète du bien-être.
Physiothérapie
Après la disparition de l'inflammation aiguë, des cours de procédures physiothérapeutiques sont indiqués, qui non seulement aident à réduire la douleur, mais améliorent également la microcirculation, la nutrition et le déroulement des processus de réparation dans le domaine des changements dégénératifs-dystrophiques. Le plus souvent, les patients sont prescrits:
- électrophorèse avec introduction de médicaments;
- neuromyostimulation électrique;
- thérapie par ultrasons;
- thérapie au laser;
- magnétothérapie;
- UHF.
Quelles méthodes spécifiques de physiothérapie donneront le meilleur effet, la fréquence de leur mise en œuvre, la durée du cours et la possibilité de combiner avec d'autres types d'exposition sont déterminées individuellement pour chaque patient.

La thérapie par traction donne de très bons résultats dans l'ostéochondrose du rachis lombaire. Grâce à cela, il est possible d'augmenter la distance entre les corps vertébraux, ce qui réduit instantanément la charge sur les disques affectés. Après la séance, pour consolider les résultats, le patient doit porter un corset orthopédique.
thérapie par l'exercice
Après l'élimination de la douleur aiguë, le programme de traitement est nécessairement complété par une thérapie par l'exercice. Ses tâches principales sont d'étirer la colonne vertébrale et de détendre les muscles spasmodiques du bas du dos. De plus, des exercices thérapeutiques aident à renforcer le corset musculaire, à créer un soutien fiable pour la colonne vertébrale et à améliorer la posture. Au cours de cela, la circulation sanguine est inévitablement activée et les processus métaboliques sont améliorés, ce qui a un effet bénéfique sur la nutrition des disques.
Pour chaque patient, un ensemble d'exercices est sélectionné individuellement en fonction du degré de changements dégénératifs-dystrophiques, du niveau de développement physique du patient, de la nature des troubles concomitants, de l'âge et d'autres facteurs. Au départ, il est recommandé d'étudier sous la direction d'un instructeur expérimenté en thérapie par l'exercice.
Il est recommandé à tous les patients présentant des modifications dégénératives de la colonne vertébrale de visiter la piscine 2 à 3 fois par semaine, car les cours de natation minimisent la charge sur la colonne vertébrale, mais vous permettent de renforcer efficacement les muscles du dos.
Ainsi, l'ostéochondrose du rachis lombaire est l'une des maladies les plus courantes. Dans le même temps, il peut priver une personne de sa capacité de travail pendant une longue période et même entraîner une invalidité en raison du développement de complications. Par conséquent, il est important de ne pas ignorer les premiers symptômes de la maladie, lorsqu'il est plus facile de la gérer. Avec l'apparition de douleurs, et plus encore d'engourdissements, de mobilité réduite, de maux de dos, vous devez contacter un neurologue dès que possible, subir l'examen nécessaire et commencer le traitement. Dans ce cas, il sera possible d'arrêter le processus pathologique et de reprendre une vie normale et pleine sans douleur ni restrictions importantes.

























